Cómo citar este artículo:
Fernández Ortiz A. La salud planetaria más allá de la consulta de Medicina Familiar y Comunitaria: propuestas de colaboración con Salud Pública. RIdEC 2024; 17(Supl. 1):36-47.
Fecha de recepción: 5 de julio de 2024.
Fecha de aceptación: 4 de septiembre de 2024.
Autora
1 Anna Fernández Ortiz
- Medicina Familiar y Comunitaria. EAP Gavà 1. Gavà, Barcelona (España). Miembro del Programa de Salud Planetaria de la Sociedad Española de Medicina Familiar y Comunitaria (semFYC).
E-mail: Esta dirección de correo electrónico está siendo protegida contra los robots de spam. Necesita tener JavaScript habilitado para poder verlo.
Resumen
La salud planetaria se define como “la salud humana y el estado de los ecosistemas naturales de los que depende”, porque el medioambiente y la contaminación de este afectan a la salud de las personas; ya sea de manera directa o indirecta. Como médicos de familia y comunitaria no podemos ser ajenos a nada que afecte a la salud de nuestros pacientes, por eso debemos implicarnos e incorporar la perspectiva en salud planetaria en el día a día de las consultas. Por ejemplo, a la hora de realizar la anamnesis, con herramientas específicas que permitan abordar los riesgos medioambientales a los que están expuestos los pacientes.
O a la hora de manejar ciertas enfermedades, como las que son causadas y/o exacerbadas por la contaminación del aire o las temperaturas extremas; las enfermedades transmitidas por vectores o los cambios en los patrones del polen que influyen en las alergias. Para que todo esto sea posible, es imprescindible establecer una alianza con Salud Pública, que permita disponer de datos actualizados de la situación medioambiental en nuestras áreas de trabajo, protocolos de actuación para la prevención y el manejo; programas de Salud Pública de alcance nacional, regional y local; y herramientas que permitan influir en el ámbito político y mejorar la práctica asistencial.
Palabras clave: Atención Primaria Ambiental; salud ambiental; riesgos ambientales.
Abstract
Global health beyond the Family and Community Medicine practice: proposals for collaboration with Public Health
Global health is defined as “the human health and the status of the natural ecosystems it depends upon”, because the environment and its contamination have impact on the health of persons, either direct or indirectly. As Family and Community doctors, we cannot be unaware of anything that impacts the health of our patients; that is why we must get involved and incorporate the perspective of global health into our daily practice. For example, when conducting anamnesis, by using specific tools that allow to address the environmental risks to which our patients are exposed. Or at the time of managing certain conditions, such as those caused and/or exacerbated by air contamination or extreme temperatures, diseases transmitted by vectors, or changes in pollen patterns with impact on allergies. To make all this possible, it is essential to establish an alliance with Public Health, which allows to access updated data of the environmental scenario in our areas of practice, as well as protocols of action for prevention and management, Public Health programs with national, regional and local scope, and tools that allow to influence the political setting and improve healthcare practice.
Key words: Environmental Primary Care; Environmental Health; environmental risks.
Justificación
La sociedad Española de Medicina Familiar y Comunitaria (semFYC) creó el Programa de Salud Planetaria en el año 2019, a raíz de la declaración conjunta que publicaron WONCA, la Alianza para la Salud Planetaria y el Grupo de Trabajo de Médicos para la Salud Planetaria, que hacía un llamamiento a los médicos de familia para actuar por la salud planetaria (1).
Desde entonces, los miembros del programa tenemos el compromiso de analizar las implicaciones del cambio climático en la salud de las personas, promover acciones que ayuden a mitigarlo, divulgar y capacitar a la población, y hacer formación.
Desde los inicios, siempre hemos trabajado en red. Participando en este monográfico, queremos fortalecer la alianza entre la Medicina Familiar y Comunitaria y la Salud Pública, para que el trabajo que se realiza en Sanidad Ambiental sea más aplicable en el día a día de las consultas.
La salud planetaria
La Fundación Rockefeller y The Lancet definieron en 2015 la salud planetaria como “la salud humana y el estado de los ecosistemas naturales de los que depende” (2), poniendo de manifiesto la interdependencia de la salud humana con la salud del entorno natural. Por eso, es crucial preservar la calidad de los sistemas naturales para salvaguardar la salud humana (3).
El cambio climático y los efectos sobre la salud El cambio climático repercute en nuestra salud de manera directa e indirecta (4,5).
Efectos directos
Se trata de la morbimortalidad producida por los fenómenos meteorológicos extremos, las temperaturas extremas (p. ej. olas de calor y frío) y los incendios forestales.
• Fenómenos meteorológicos extremos: como las sequías, las inundaciones, los huracanes, etc., y los incendios forestales serán cada vez más frecuentes debidos al cambio climático.
• Olas de calor: existe una relación entre la elevación extrema de las temperaturas y la morbimortalidad (6), y se ha visto que dicha mortalidad también se relaciona con la magnitud y la duración de la ola de calor, así como con la velocidad a la que incrementa la temperatura. Las olas de calor cada vez son más frecuentes e intensas y afectan a más territorios.
Europa tiene la mayor tasa de mortalidad relacionada por calor en los últimos años (2017-22); se estima que la ola de calor de 2003 provocó 70.000 defunciones. En París, donde la temperatura máxima superó los 38 ºC durante seis días, la tasa de mortalidad se triplicó durante tres días. En España, ese mismo año, se registraron 6.600 defunciones atribuibles a las altas de temperaturas (7). En las ciudades, las olas de calor son exacerbadas por las islas de calor urbano (formadas por los edificios y las superficies pavimentadas que, al retener el calor, favorecen el incremento de la temperatura) y la ausencia de vegetación. Se ha visto que en las ciudades las temperaturas pueden ser entre 3 ºC y 4 ºC mayores que en las afueras (8).
El ser humano es capaz de termorregularse, es decir, mantener constante su temperatura pese a variaciones de la temperatura ambiental. Sin embargo, este mecanismo puede ser menos sensible en edades extremas de la vida, determinadas enfermedades neurodegenerativas y en personas con determinados tratamientos farmacológicos.
Son factores de riesgo a la exposición a altas temperaturas (9): – Edades extremas de la vida: lactantes y menores de 4 años, y personas mayores de 65 años.
– Mujeres gestantes.
– Antecedentes de enfermedades cardiovasculares, respiratorias, neurológicas, mentales, diabetes y obesidad.
– Tratamiento con diuréticos, neurolépticos, anticolinérgicos y sedantes, entre otros fármacos.
– Consumo de alcohol y otras drogas.
– Niveles socioeconómicos más bajos.
– Personas que viven solas.
– Viviendas sin climatización o con refrigeración difícil.
– Exposición excesiva al calor por razones laborales, deportivas o de ocio.
– Ambiente muy urbanizado.
La mortalidad asociada al calor no está solo relacionada con los “golpes de calor” (que representan un pequeño porcentaje de la mortalidad atribuible al calor: 2%-3% en España) sino, sobre todo, con el empeoramiento de patologías ya existentes: cardiovasculares, respiratorias, renales, gastrointestinales y neurológicas. Además, las altas temperaturas se han relacionado con un incremento de partos prematuros y recién nacidos con bajo peso (7).
• Olas de frío: las temperaturas extremadamente frías también incrementan la morbimortalidad. En la mayoría de ciudades de Canadá, Estados Unidos y Eurasia, se registra mayor tasa de mortalidad durante la época de frío (10). Si bien, el mecanismo por el que esto ocurre no está del todo claro, podría ser por un incremento de la mortalidad cardiovascular y por enfermedades respiratorias, pero la relación entre estas variables es débil (6).
En España, el número de olas de frío es mayor que el de olas de calor. Y, por cada grado en que la temperatura mínima diaria esté por debajo del umbral de definición de ola de frío, la mortalidad diaria aumenta un 11,5%. Cada día que hay una ola de frío, la mortalidad media en cada capital de provincia se incrementa en 3,5 muertes al día (valor superior a las 3,0 que ocurren en los días de ola de calor) (7).
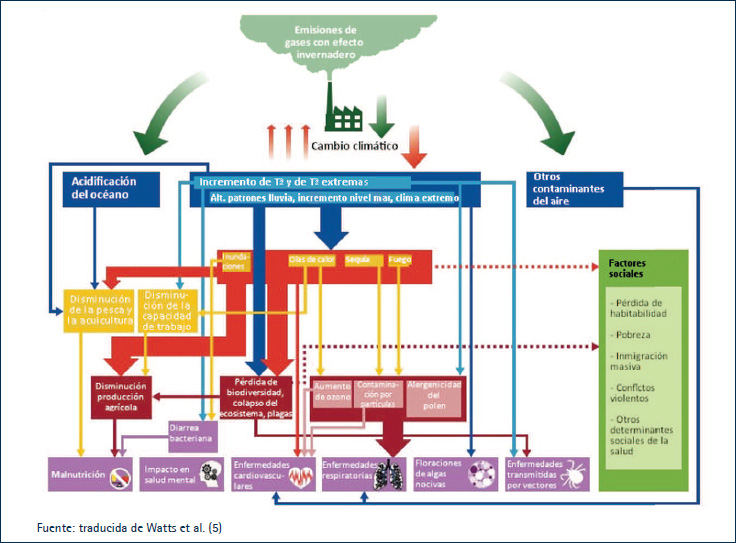
Efectos indirectos
Desde un punto de vista indirecto, el cambio climático incide en la salud de las personas a través de una red de factores que ocasiona (Figura 1).
Figura 1. Relaciones entre el cambio climático y la salud
• Incremento de las enfermedades no transmisibles (ENT): la contaminación del aire incrementa el riesgo de enfermedades respiratorias y cardiovasculares (p. ej.: asma, EPOC, IAM), cáncer, diabetes, alergias, alteraciones neurológicas (p.
ej.: ictus y demencia) y provoca efectos adversos durante el embarazo (p. ej.: parto prematuro, disminución de peso al nacer, preeclampsia) (11,12).
El 90% de la población mundial vive en lugares donde el aire no es sano para respirar y 2.600 millones de personas a nivel mundial están expuestas a la contaminación del aire en interiores, debido a la producción de energía usada para cocinar y calentarse (p. ej.: biomasa, carbón). Son más vulnerables a la contaminación dentro del hogar las personas en edades extremas de la vida, las mujeres, las personas con antecedentes de enfermedades respiratorias y cardiovasculares; y aquellos con niveles socioeconómicos más bajos (13).
En 2015, la contaminación del aire causó 9 millones de muertes prematuras a nivel mundial (14). En Europa, en 2016, las PM2 (5) causaron más de 400.000 defunciones y la exposición a NO2, 70.000 (15).
• Incremento de las enfermedades infecciosas y cambios en los patrones de distribución de las enfermedades transmitidas por vectores: las enfermedades transmitidas por vectores (p. ej.: dengue, paludismo, fiebre del Nilo occidental, fiebre hemorrágica de Crimea-Congo) son el grupo de enfermedades que más está creciendo en el mundo, suponiendo el 17% de la carga mundial de enfermedades transmisibles y siendo responsables de casi un millón de muertes al año (16).
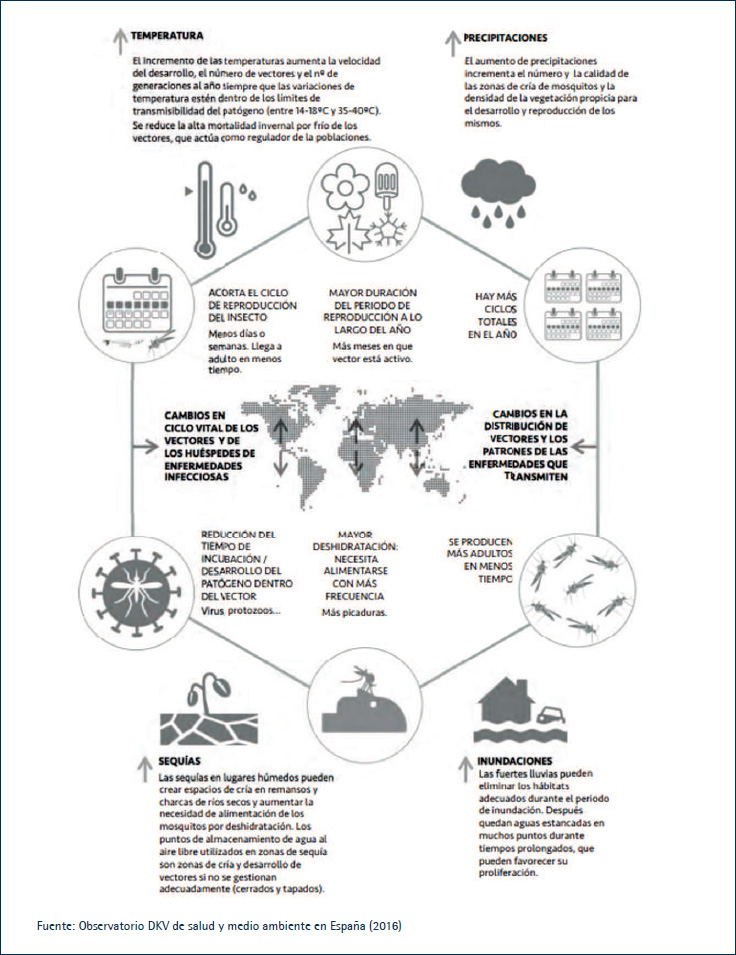
Este crecimiento se ha asociado a diversos factores como modificaciones en la demografía y comportamiento humanos (p. ej.: inmigración), actividades en relación con la tecnología e industria agrarias (p. ej.: cambios en la utilización del suelo o explotación de terrenos silvestres), la facilidad para el comercio y los viajes internacionales, unas medidas de Salud Pública e infraestructuras deficientes o la adaptación del agente infeccioso (17). Pero también, como consecuencia del cambio climático, ya que debido al incremento de la temperatura global cambia la distribución de los vectores (expansión y asentamiento desde áreas tropicales a zonas templadas) y su ciclo vital (se produce un aumento del número de vectores debido al acortamiento del ciclo de reproducción, la mayor duración del periodo de reproducción a lo largo del año y el incremento de los ciclos reproductivos totales) (18) (Figura 2).
El cambio climático produce también modificaciones en la disponibilidad y distribución del agua, favoreciendo el desarrollo y la reproducción de los vectores.
En España, al igual que en el resto del mundo, se ha visto un aumento de enfermedades zoonóticas en los últimos años, tanto en casos importados como en casos autóctonos, ya que numerosos vectores capaces de transmitir estas enfermedades están presentes en gran parte de nuestra geografía (19).
• Alteraciones nutricionales: provocadas por cambios en la producción de alimentos e inseguridad alimentaria, causadas por fenómenos meteorológicos, la acidificación de los océanos y la pérdida de biodiversidad.
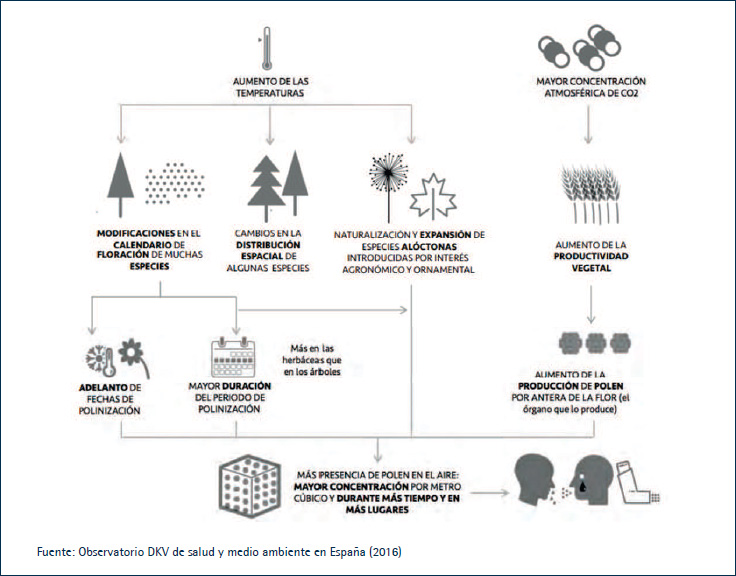
• Cambios en los patrones de alergias: en las últimas décadas se ha visto un aumento de la prevalencia de alergias inducidas por polen, debido a varios factores como los cambios en la genética, los cambios en el estilo de vida, los hábitos alimentarios, la mejora de la higiene y el uso de antibióticos (20); pero también por el cambio climático y la contaminación en el aire.
El incremento de la concentración de CO2 y el aumento de la temperatura global generan variaciones en la distribución geográfica del polen y una elevación de la intensidad y la duración de la temporada de alergias (21-24) (Figura 3).
Los cambios en los patrones de lluvia, huracanes y vientos fuertes cambian los patrones de distribución regional de las especies de pólenes. Y las tormentas eléctricas, que son cada vez más frecuentes debido al aumento de la temperatura del mar, aumentan las concentraciones de grano de polen a nivel del suelo, lo que induce síntomas severos de asma en pacientes con asma y rinitis alérgica (22).
El incremento de la frecuencia y la intensidad de inundaciones y ciclones aumenta la producción de esporas fúngicas, que es un potente desencadenante de asma y rinitis.
Estos cambios provocan un aumento en los síntomas alérgicos respiratorios, teniendo como consecuencia dificultad para trabajar, aumento de la demanda de atención médica, incremento de la necesidad de medicación y, en definitiva, un aumento de la morbimortalidad de la población, suponiendo un impacto significante en el sistema sanitario.
Figura 2. Cambios en el ciclo vital de los vectores debidos al cambio climático
Figura 3. Relación entre el cambio climático y la alergia al polen
• Riesgos para la salud mental: los fenómenos meteorológicos extremos, las dificultades para conseguir agua y alimentos, los cambios sociales provocados por el cambio climático y el resto de factores mencionados anteriormente, son considerados factores estresores que incrementan el riesgo de depresión, trastorno de estrés postraumático, ansiedad y suicidio (1).
• Cambios sociales: pérdida de habitabilidad, pobreza, inmigraciones ambientales y conflictos violentos, como consecuencia del incremento del nivel del mar, los fenómenos meteorológicos extremos y el colapso de los ecosistemas.
El cambio climático es una fuente de inequidades, ya que no afecta a todos los colectivos por igual. Los diferentes ejes de desigualdad (la clase social, el género, la edad, la etnia o la raza y el territorio) influyen en las oportunidades que tiene cada individuo de mantener su salud, adaptarse al cambio climático, evitar las repercusiones sobre su salud o recuperarse (25). Son más vulnerables a los efectos del cambio climático las personas en edades extremas de la vida, las mujeres (sobre todo, las embarazadas) y los grupos con un menor nivel socioeconómico. Estas diferencias se explican por la interacción de la vulnerabilidad previa con los diferentes riesgos del cambio climático, el tipo de contaminantes del aire a los que están expuestos (p. ej.: trabajo, fuentes de energía) o la capacidad de adaptación a las situaciones adversas (26,12).
El papel de la medicina familiar y comunitaria en la salud planetaria
Como médicos de familia y comunitaria (MFyC) no podemos ser ajenos a nada que afecte a la salud de nuestros pacientes, por eso no debemos quedarnos al margen de las implicaciones que tiene el cambio climático para la salud.
Tenemos que comprometernos y cuidar del planeta, para así también mejorar la salud de la ciudadanía. Nuestra práctica clínica ha de ser más sostenible en todos sus aspectos: a la hora de hacer recomendaciones en salud, prescribir, participar en actividades comunitarias, rediseñar los centros de salud y consultorios, formarnos, investigar, etc. Sin olvidarnos a la vez de nuestro papel fuera de la consulta, ya que podemos implicarnos políticamente para hacer que las modificaciones adaptativas al cambio climático incluyan la perspectiva de salud planetaria, trabajar para que las sociedades científicas y colegios profesionales sean organizaciones más sostenibles y establecer redes de información y apoyo con otros colectivos médicos y científicos, entre otras muchas iniciativas (6,12,26,27).
Anamnesis sobre salud medioambiental
La anamnesis sobre salud medioambiental no suele ser una práctica habitual en las consultas de MFyC, por lo que es recomendable emplear herramientas que ayuden a realizar una entrevista estructurada (28).
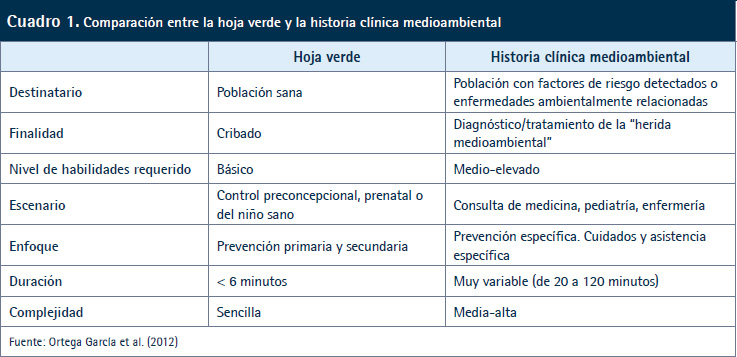
Las herramientas que se pueden utilizar son la hoja verde y la historia clínica medioambiental (Cuadro 1).
• La hoja verde: se utiliza en población sana, con la intención de hacer un cribado de los riesgos medioambientales (29,30).
Es recomendable realizarla en consulta presencial y puede durar unos 5-7 minutos, dependiendo de las exposiciones a las que los pacientes estén expuestos y los consejos de salud que se apliquen. Por lo tanto, es una herramienta útil para informar, motivar al cambio y prevenir.
Es recomendable llevarla a cabo en pediatría, y en mujeres embarazadas o en periodo de lactancia, para detectar y disminuir los riesgos del desarrollo fetal y la crianza.
Los apartados a incluir son: – Nivel socioeconómico y variables sociodemográficas.
– Antecedentes obstétricos-reproductivos.
– Tabaco, alcohol y otras drogas.
– Tratamiento farmacológico, incluyendo productos de parafarmacia, homeopatía y suplementos vitamínicos.
– Radiación ionizante (exploraciones radiográficas).
– Características del hogar.
– Exposiciones laborales o durante el ocio que podrían suponer un riesgo químico (p. ej.: pintura, revelado fotográfico, mecánica, etc.).
– Exposición a pesticidas.
– Percepción de riesgo medioambiental en el hogar y/o la comunidad.
• La historia clínica medioambiental: se trata de un conjunto de preguntas para conocer los factores de riesgo ambiental relacionados con determinadas patologías, como podrían ser las enfermedades respiratorias, las cardiovasculares o las infecciosas (31,33).
El objetivo es estudiar el caso con mayor profundidad, identificar las posibles fuentes de exposición, orientar el diagnóstico y proponer un tratamiento.
Desarrollar la historia clínica medioambiental es más complejo que realizar la hoja verde y también requiere más tiempo (20-120 minutos).
Los apartados que podría incluir son: – Información sobre el domicilio: ubicación (p. ej.: exposición al tráfico, calidad del aire, exposición a contaminación acústica, alérgenos, distancia a zonas agrícolas e industriales, etc.), mantenimiento/obras (p. ej.: polvo, pintura, productos de limpieza, etc.), características del hogar (p. ej.: fuentes de calor y refrigeración, tipo de cocina, etc.), presencia de mascotas y plagas.
– Información sobre el lugar de trabajo: ubicación, características del lugar, exposición a productos químicos o metales.
– Alimentación y acceso a agua potable.
Identificación de los colectivos más vulnerables
Con dos objetivos principales, el primero, y en colaboración con otras entidades, disminuir esta vulnerabilidad (p. ej.: acceso a vivienda social, uso de fuentes de energía para cocina y calefacción no contaminantes, etc.). Y, en segundo lugar, para ser capaces de hacer una vigilancia más estrecha de estos pacientes durante los episodios de temperaturas extremas, picos de contaminación del aire y/o épocas polínicas (p. ej.: seguimiento telefónico o visitas a domicilio).
Comunicación, divulgación y capacitación de la ciudadanía para la acción climática
La educación, la comunicación, la formación, la capacitación y la participación de la ciudadanía son fundamentales para la mitigación y la adaptación a la crisis climática.
Es fundamental concienciar, sensibilizar y crear capacidades y competencias, con el objetivo de conseguir una población empoderada y participativa en la toma de decisiones que promuevan la salud planetaria. No se trata solo de reconocer los riesgos de la exposición a determinados tóxicos, saber cómo actuar durante los picos de contaminación o ante temperaturas extremas, si no de ser capaces de modificar estilos de vida individuales y poblacionales en favor de nuestra salud y la del planeta (34).
Esta tarea es fundamental como MFyC, porque somos capaces de hacer atención centrada en la persona sin perder el enfoque comunitario, defendemos el modelo biopsicosocial de la salud y tenemos el privilegio de estar cerca de nuestros pacientes y ser un ejemplo para ellos (35).
Formación
La salud planetaria debería estar integrada en todos los niveles educativos, desde la educación obligatoria, pasando por los programas de pregrado y posgrado más específicos, y llegando a otros campos como las humanidades o el arte (34).
Si nos centramos en medicina, incorporar la salud planetaria en la formación universitaria y de médicos residentes es necesario para hacerlos reflexionar sobre el papel y la responsabilidad de combatir los efectos del clima en la salud, tanto desde el sistema sanitario como desde la comunidad de la que forman parte. Incorporar la perspectiva en salud planetaria en los planes de estudios actuales no debería ser difícil ya que se trata de un tema transversal, fácilmente integrable al hablar de cómo hacer la historia clínica, discutir sobre la fisiopatología de diversas enfermedades o abordar los determinantes sociales de la salud (36). Los profesionales sociosanitarios deberían ser capaces de reconocer de forma precoz los riesgos para la salud, identificar vulnerabilidades, conocer y difundir las estrategias de prevención y promoción, y manejar las consecuencias del cambio climático en la salud.
Investigación multidisciplinar
Para incrementar el conocimiento en salud planetaria, conocer mejor los mecanismos por los cuales el cambio climático afecta a la salud, reducir el daño ambiental y las emisiones, promover la resiliencia y apoyar la adaptación, crear y desarrollar indicadores de bienestar humano e integridad de los ecosistemas, y mejorar la comunicación con la ciudadanía y los líderes políticos (2).
Propuestas de colaboración con Salud Pública
En relación con el cribado de riesgos medioambientales (29-33)
• Identificar las posibles fuentes y elaborar mapas de las zonas afectadas o en riesgo (p. ej.: contaminación industrial, radiactividad natural, etc.).
• Estudiar el caso y los posibles contactos. Elaborar, hacer seguimiento y evaluar el plan de actuación.
• Divulgar y colaborar con otros organismos: recomendaciones para crear ambientes saludables.
• Crear campañas poblacionales sobre el consumo de tabaco, alcohol y otras drogas. Asesorar desde un punto de vista político a la hora de legislar sobre estos temas.
En relación con la contaminación del aire (12,15,37-39)
• Disponer de las mediciones de los principales contaminantes del aire que proporcionan las redes de calidad del aire a nivel autonómico y local, y hacer que esta información esté al alcance de la ciudadanía y los profesionales de la salud (p.
ej.: mediante páginas web, aplicaciones móviles, alertas, etc.).
• Velar por el cumplimiento de los estándares de calidad del aire.
• Documentar del impacto sobre la salud: población expuesta, morbimortalidad atribuible.
• Gestionar las alertas en episodios de alta contaminación. Uso de sistemas de alcance poblacional, p. ej.: avisos SMS, información en carretera, etc.
• Colaborar en el diseño de ciudades más sostenibles, por ejemplo, para garantizar que los desplazamientos a pie y en bicicleta sean seguros, reducir el tráfico urbano, hacer crecer la red de transporte público sostenible, elaborar un mapa de los espacios verdes y azules, o rediseñar los espacios públicos para que se adapten al cambio climático (p. ej.: la iniciativa “Patios x el clima” impulsada por el Gobierno de Aragón), entre otras propuestas.
• Desarrollar programas de Salud Pública coste-efectivos que mejoren la salud y reduzcan las emisiones de gases con efecto invernadero, en colaboración con las diferentes entidades comunitarias.
En relación con las temperaturas extremas (6,12,37,40,41)
• Recoger datos sobre temperatura y ponerlos al alcance de la ciudadanía y de los profesionales de la salud.
• Monitorizar las olas de calor y frío (número, duración) y documentar el impacto de estas (morbimortalidad).
• Predecir con antelación los episodios de temperaturas extremas y gestionar las alertas.
• Mapear y comunicar los recursos sociales y sanitarios disponibles, como por ejemplo los espacios públicos con climatización que pueden usarse como refugios climáticos.
• Elaborar, hacer seguimiento y evaluar el plan de actuación en caso de alerta por temperaturas extremas.
• Colaborar en el rediseño del espacio urbano: incremento de los espacios verdes y azules, reducción de las islas de calor, etc.
En relación con las alergias al polen (42)
• Determinar los niveles de polen en el aire según distribución geográfica y temporal, y compartir dicha información con la ciudadanía y los profesionales.
• Gestionar los avisos meteorológicos que puedan afectar a la concentración, distribución e intensidad de las diferentes especies polínicas.
• Crear campañas de prevención y protección dirigidas a la población vulnerable.
En relación con las enfermedades transmitidas por vectores (16-19)
• Monitorizar y controlar los vectores, para su seguimiento y vigilancia.
• Elaborar infografías y campañas de sensibilización a la población, para favorecer la colaboración ciudadana con el fin de identificar de forma precoz los vectores y así evitar o disminuir las enfermedades transmitidas por los mismos.
• Identificar las zonas en riesgo y realizar seguimiento de los condicionantes ambientales.
• Gestionar el sistema de notificación, tanto de la presencia de vectores, como de la aparición de nuevos casos.
• Diseñar, hacer seguimiento y evaluar el plan de actuación y de abordaje de los pacientes con enfermedades transmitidas por vectores.
• Documentar el impacto sobre la salud: morbimortalidad, eficacia del tratamiento, etc.
• Trabajar en red con los diferentes profesionales sanitarios y no sanitarios; como ya hace la Red Nacional de Vigilancia Epidemiológica.
Conclusiones
Desde una perspectiva de la salud planetaria, donde la salud humana y la salud de los ecosistemas son interdependientes, es necesario trabajar desde nuevos marcos, donde se integren otras disciplinas y especialidades.
Si bien los MFyC tenemos un papel fundamental en la acción climática, por nuestra cercanía con los pacientes y nuestra participación comunitaria, es primordial que sigamos trabajando para incorporar la perspectiva de salud plantearía en nuestro día a día dentro y fuera de la consulta. Para ello, son necesarias alianzas, como esta con Salud Pública, que permitan pasar de acciones poblacionales a recomendaciones personalizadas para cada uno de nuestros pacientes.
Conflictos de intereses
Ninguno.
Financiación
Ninguna.
Bibliografía
1. Declaration calling for family doctors of the world to act on planetary health from the WONCA Working Party on the Environment, the Planetary Health Alliance, and the Clinicians for Planetary Health Working Group. Global Family Doctor [internet] 2019. [citado 16 sep 2024]. Disponible en: https://www.globalfamilydoctor.com/site/DefaultSite/filesystem/documents/Groups/Environment/2019%20Planetary%20 health.pdf
2. Whitmee S, Haines A, Beyrer C, Boltz F, Capon AG, de Souza Dias BF, et al. Safeguarding human health in the Anthropocene epoch: report of The Rockefeller Foundation-Lancet Commission on planetary health. Lancet 2015; 386(10007):1973-2028. doi: http://dx.doi.org/10.1016/ S0140-6736(15)60901-1
3. Antó JM. Human health and the health of Planet Earth go together. J Intern Med 2024; 295(5):695-706. doi: http://dx.doi.org/10.1111/ joim.13774
4. Watts N, Adger WN, Ayeb-Karlsson S, Bai Y, Byass P, Campbell-Lendrum D, et al. The Lancet Countdown: tracking progress on health and climate change. Lancet 2017; 389(10074):1151-64. doi: http://dx.doi.org/10.1016/s0140-6736(16)32124-9
5. Watts N, Amann M, Arnell N, Ayeb-Karlsson S, Belesova K, Berry H, et al. The 2018 report of the Lancet Countdown on health and climate change: shaping the health of nations for centuries to come. Lancet 2018; 392(10163):2479-514. doi: http://dx.doi.org/10.1016/S0140-6736(18)32594-7
6. Watts N, Adger WN, Agnolucci P, Blackstock J, Byass P, Cai W, et al. Health and climate change: policy responses to protect public health. Lancet 2015; 386(10006):1861-914. doi: http://dx.doi.org/10.1016/S0140-6736(15)60854-6
7. Ministerio de Sanidad y Ministerio para la Transición Ecológica y el Reto Demográfico. Gobierno de España. Plan Estratégico de Salud y Medioambiente 2022-2026 [internet]. Madrid: Ministerio de Sanidad; 2021. [citado 16 sep 2024]. Disponible en: https://www.sanidad.gob.es/ciudadanos/pesma/docs/241121_PESMA.pdf
8. Black D, Scally G, Orme J, Hunt A, Pilkington P, Lawrence R, et al. Moving health upstream in urban development: Reflections on the operationalization of a transdisciplinary case study. Global Chall 2019; 3(4):1700103. doi: http://dx.doi.org/10.1002/gch2.201700103
9. Ministerio de Sanidad. Gobierno de España. Plan Nacional de actuaciones preventivas de los efectos del exceso de temperatura sobre la salud Año 2023 [internet]. Madrid: Ministerio de Sanidad; 2023. [citado 16 sep 2024]. Disponible en: https://www.sanidad.gob.es/ciudadanos/ saludAmbLaboral/planAltasTemp/2023/docs/Plan_Excesos_Temperatura_2023.pdf
10. Barata M, Ligeti E, Simone GD, Dickinson T, Jack D, Penney J, et al. Climate change and human health in cities. En: Rosenzweig C, Solecki WD, Hammer SA, Mehrotra S (eds.). Climate Change and Cities: First Assessment Report of the Urban Climate Change Research Network. Cambridge University Press [internet] 2011 [citado 16 sep 2024]; 179-214. Disponible en: https://uccrn.ei.columbia.edu/sites/default/files/ content/docs/ARC3.1/ARC3-Chapter-7.pdf
11. Pacheco SE, Guidos-Fogelbach G, Annesi-Maesano I, Pawankar R, D’ Amato G, Latour-Staffeld P, et al. Climate change and global issues in allergy and immunology. J Allergy Clin Immunol 2021; 148(6):1366-77. doi: http://dx.doi.org/10.1016/j.jaci.2021.10.011
12. Romanello M, Napoli C di, Green C, Kennard H, Lampard P, Scamman D, et al. The 2023 report of the Lancet Countdown on health and climate change: the imperative for a health-centred response in a world facing irreversible harms. Lancet 2023; 104149. doi: http://dx.doi.org/10.1016/s0140-6736(23)01859-7
13. United Nations Environment Assembly of the United Nations Envionment Programme. Towards a Pollution-Free Planet. Background report. UN environment assembly [internet] 2017. [citado 16 sep 2024]. Disponible en: https://wedocs.unep.org/bitstream/handle/20.500.11822/21800/ UNEA_towardspollution_long%20version_Web.pdf?sequence=1&isAllowed=y
14. Landrigan PJ, Fuller R, Acosta NJR, Adeyi O, Arnold R, Basu N, et al. The Lancet Commission on pollution and health. Lancet 2018; 391(10119):462-512. doi: http://dx.doi.org/10.1016/s0140-6736(17)32345-0
15. Khomenko S, Cirach M, Pereira-Barboza E, Mueller N, Barrera-Gómez J, Rojas-Rueda D, et al. Premature mortality due to air pollution in European cities: a health impact assessment. Lancet Planet Health 2021; 5(3):e121-34. doi: http://dx.doi.org/10.1016/S2542-5196(20)30272-2
16. Organización Mundial de la Salud (OMS). Enfermedades transmitidas por vectores [internet]. Ginebra: OMS; 2020. [ciado 16 sep 2024]. Disponible en: https://www.who.int/es/news-room/fact-sheets/detail/vector-borne-diseases
17. Eiros Bouza JM, Oteo Revuelta JA. Enfermedades infecciosas zoonóticas. Enferm Infecc Microbiol Clin. 2011; 29 Suppl 3:51-4. doi: http:// dx.doi.org/10.1016/S0213-005X(11)70028-3
18. Observatorio DKV de salud y medio ambiente en España 2016. Cambio climático y salud. Actuando frente al cambio climático para mejorar la salud de las personas y del planeta. DKV [internet] 2016. [citado 16 sep 2024]. Disponible en: https://dkv.es/corporativo/observatorio-cambio- climatico-y-salud-2016
19. Ministerio de Sanidad. Plan Nacional de Prevención, Vigilancia y Control de las enfermedades transmitidas por vectores. Parte I. Enfermedades transmitidas por Aedes. Parte II: Enfermedades transmitidas por Culex. Abril 2023 [internet]. Madrid: Ministerio de Sanidad; 2023. [citado 16 sep 2024]. Disponible en: https://www.sanidad.gob.es/profesionales/saludPublica/ccayes/activPreparacionRespuesta/doc/ PLAN_DE_VECTORES.pdf
20. De Weger LA, Bruffaerts N, Koenders MMJF, Verstraeten WW, Delcloo AW, Hentges P, et al. Long-term pollen monitoring in the Benelux: Evaluation of allergenic pollen levels and temporal variations of pollen seasons. Front Allergy. 2021; 2:676176. doi: http://dx.doi.org/10.3389/ falgy.2021.676176
21. Shamji MH, Boyle RJ. What does climate change mean for people with pollen allergy? Clin Exp Allergy 2021; 51(2):202-5. doi: http://dx.doi.org/10.1111/cea.13826
22. Ray C, Ming X. Climate change and human health: A review of allergies, autoimmunity and the microbiome. Int J Environ Res Public Health 2020; 17(13):4814. doi: http://dx.doi.org/10.3390/ijerph17134814
23. D’Amato G, Chong-Neto HJ, Monge Ortega OP, Vitale C, Ansotegui I, Rosario N, et al. The effects of climate change on respiratory allergy and asthma induced by pollen and mold allergens. Allergy 2020; 75(9):2219-28. doi: http://dx.doi.org/10.1111/all.14476
24. European Climate and Health Observatory, Climate ADAPT. Polen. Climate ADAPT [internet] [citado 16 sep 2024]. Disponible en: https:// climate-adapt.eea.europa.eu/es/observatory/evidence/health-effects/aeroallergens/pollen.
25. Navas-Martín MÁ, Cuerdo-Vilches T, López-Bueno JA, Díaz J, Linares C, Sánchez-Martínez G. Human adaptation to heat in the context of climate change: A conceptual framework. Environ Res 2024; 252(Pt1):118803. doi: http://dx.doi.org/10.1016/j.envres.2024.118803
26. European Commission, Directorate-General for Research and Innovation, Group of Chief Scientific Advisors, Adaptation to health effects of climate change in Europe. Publications Office; 2020. doi: https://doi.org/10.2777/30323
27. Navarro Beltrá M. No dejar en manos de otros el activismo que podemos hacer nosotros y nosotras. En: Doc. 45. Qué hacer y no hacer en Salud Planetaria. Barcelona: Sociedad Española de Medicina de Familia y Comunitaria; 2022. p. 30-1.
28. García Sáez J. Realizar una correcta anamnesis sobre salud medioambiental. En: Doc. 45. Qué hacer y no hacer en Salud Planetaria. Barcelona: Sociedad Española de Medicina de Familia y Comunitaria; 2022. p. 9-10.
29. Ortega García JA, Ferrís i Tortajada J. Hoja verde exploratoria. Unidad de Salud Medioambiental Pediátrica. Pehsu [internet] 2012 [citado 16 sep 2024]. Disponible en: http://pehsu.org/wp/.
30. Ortega García JA, Sánchez Sauco MF, Jaimes Vega DC, Pernas Barahona A. Hoja verde. Creando ambientes más saludables durante el embarazo y lactancia materna. Unidad de Salud Medioambiental Pediátrica. Pehsu [internet] 2013 [citado 16 sep 2024]. Disponible en: http:// www.pehsu.org/wp y en http://www.redsambi.org/
31. Ortega García JA, Sánchez-Solís M, López-Andreu JA, Ferrís i Tortajada J. Historia clínica medioambiental en el niño con patología respiratoria. Unidad de Salud Medioambiental Pediátrica, Hospital Universitario Virgen de la Arrixaca Murcia. Pehsu [internet] 2012 [citado 16 sep 2024]. Disponible en: https://pehsu.org/wp/?page_id=911.
32. Sociedad Argentina de Pediatría. Historia Clínica Ambiental Pediátrica. Sociedad Argentina de Pediatría [internet] [citado 16 sep 2024]. Disponible en: https://www.sap.org.ar/uploads/archivos/general/files_historia-clinica-ambiental-sap_1619292848.pdf
33. Ortega García JA. La historia clínica medioambiental y la “hoja verde” en la consulta de Pediatría de Atención Primaria. Pehsu [internet] 2007 [citado 16 sep 2024]. Disponible en: https://www.pehsu.org/az/pdf/2007_TS_Historia_clinica_medioambiental_hoja_verde.pdf
34. Moreno AR, Mantilla GC, de la Osa J. Percepción social, educación, comunicación, formación, capacitación y participación en cambio climático y salud. En: Linares Gil C, Díaz Jiménez J, Chesini F, Ordóñez Iriarte JM. Informe técnico. Cambio climático y salud: Una visión iberoamericana. SESPAS Sociedad Española de Salud Pública y Administración Sanitaria/SIBSA Sociedad Iberoamericana de Salud Ambiental; 2022. p. 54-60. [citado 16 sep 2024]. Disponible en: https://sespas.es/documentos/InformeCambioClimaticoSalud.pdf
35. Windak A, Rochfort A, Jacquet J. The revised European Definition of General Practice/Family Medicine. A pivotal role of One Health, Planetary Health and Sustainable Development Goals. Eur J Gen Pract 2024; 30(1):2306936. doi: http://dx.doi.org/10.1080/13814788.2024.2306936
36. Wellbery C, Sheffield P, Timmireddy K, Sarfaty M, Teherani A, Fallar R. It’s time for medical schools to introduce climate change into their curricula. Acad Med 2018; 93(12):1774-7. doi: http://dx.doi.org/10.1097/acm.0000000000002368
37. Mercuriali L, Oliveras L, Marí M, Gómez A, Montalvo T, García-Rodríguez A, et al. Un sistema de vigilancia de salud pública para el cambio climático en las ciudades. Gac Sanit 2022; 36(3):283-6. doi: http://dx.doi.org/10.1016/j.gaceta.2021.01.003
38. Agència de Salut Pública de Catalunya (ASPCAT). Recomanacions amb nivells elevats de contaminació. ASPCAT [internet] [citado 16 sep 2024]. Disponible en: https://canalsalut.gencat.cat/ca/salut-az/c/contaminacio-atmosferica/Recomanacions-per-a-la-ciutadania/Recomanacionsquan- hi-ha-nivells-elevats-de-contaminacio/
39. López Figueroa F. Implicaciones dermatológicas del cambio climático y de la disminución de la capa de ozono. Actas Dermosifiliogr. 2011; 102(5):311-5. doi: http://dx.doi.org/10.1016/j.ad.2010.12.006
40. Salud Madrid. Variables meteorológicas y salud. Documentos de Sanidad Ambiental. Salud Madrid [internet] 2006 [citado 16 sep 2024]. Disponible en: https://www.madrid.org/bvirtual/BVCM009145.pdf
41. Ministerio de Sanidad. Gobierno de España. Plan Nacional de actuaciones preventivas por bajas temperaturas 2023-2024 [internet]. Madrid: Ministerio de Sanidad; 2023. [citado 16 sep 2024]. Disponible en: https://www.sanidad.gob.es/ciudadanos/saludAmbLaboral/planBajas- Temp/2023-2024/docs/Plan_Frio_2023-2024.pdf
42. Comunidad de Madrid. Polen. Comunidad de Madrid [internet] 2017 [citado 16 sep 2024]. Disponible en: https://www.comunidad.madrid/ servicios/salud/polen