Cómo citar este artículo:
Dalfó Pibernat A, Feijoo Cid M, Moreno Martínez M, Ovejas López A, Rossel Vidal J. Cuidados enfermeros y atención de la patología de baja complejidad en enfermería en Atención Primaria: a propósito de un caso de diarrea. RIdEC 2022; 15(2):63-9.
Fecha de recepción: 30 de marzo de 2022.
Aceptada su publicación: 8 de noviembre de 2022.
Autores
Artur Dalfó Pibernat. Enfermero. CAP Horta. Barcelona (España).
María Feijoo Cid. Profesora. Departamento de Enfermería. Facultad de Medicina. Universitat Autònoma de Barcelona. España.
Marina Moreno Martínez. Enfermera. CAP Gironella. Barcelona (España).
Aida Ovejas López. Médico de familia. CAP Horta. Barcelona (España).
Jessica Rosell Vidal. Enfermera. Hospital QuirónSalud Barcelona. España.
Direccion de contacto: Esta dirección de correo electrónico está siendo protegida contra los robots de spam. Necesita tener JavaScript habilitado para poder verlo.
Resumen
El Institut Català de la Salut (ICS) es el principal proveedor público de servicios sanitarios de Cataluña y desde el año 2008 los equipos de enfermería atienden y gestionan la patología de baja complejidad aguda en el ámbito de la Atención Primaria (AP), mediante protocolos consensuados con algoritmos de actuación, en determinadas situaciones.
El objetivo del presente trabajo es dar a conocer la atención de la enfermera en este proceso y, con ese fin, se presenta un caso clínico de una mujer de 30 años de edad, que tiene un cuadro de diarrea que gestiona y resuelve la enfermera. La finalidad de esta atención y nuevo rol es que atienda la patología aguda leve, tanto en la población adulta como infantil; ello proporciona un valor añadido con un plan de cuidados enfermeros modificando estilos de vida, promoviendo conductas de prevención y control del riesgo, mejorando la autonomía e incluso dando alternativas de cuidado a la medicalización. La atención de problemas de salud de baja complejidad, como el presente caso, incrementa las responsabilidades y el compromiso de las enfermeras más allá de la educación sanitaria en la AP.
Palabras clave: Atención Primaria de Salud; diarrea; enfermería primaria.
Abstract
Nursing and general care of low-complexity conditions by Primary Care Nursing: regarding a case of diarrhea
The Institut Català de la Salut (ICS) is the main public healthcare provider in Catalonia, and nursing teams have been providing care and managing acute low-complexity conditions in the Primary Care (PC) setting since 2008, through protocols by consensus with algorithms of action for certain scenarios.
The objective of the current study is to make public the nursing care in this process; to this aim, a clinical case is presented, regarding a 30-year-old woman with diarrhea, which is managed and solved by the nurse. The objective of this care and new role is that they can manage mild acute conditions, both in the adult and the paediatric population; this will provide an added value with a nursing care plan which modifies lifestyles, promotes behaviours of prevention and risk control, improves independence, and even gives alternative options of care other than medicalization. Managing low-complexity health issues, like this present case, will increase the responsibilities and commitment of nurses beyond healthcare education in PC.
Key words: primary health care; diarrhea; primary nursing.
Introducción
El papel de las enfermeras en la Atención Primaria (AP) de salud ha evolucionado rápidamente en las dos últimas décadas en algunos procedimientos básicos y la prestación de apoyo a los médicos de familia en AP, de forma más activa, en la toma de decisiones sobre el cuidado, el manejo de la salud del paciente en condiciones específicas (1,2) y el establecimiento de un buen enlace entre la atención hospitalaria y la AP (3), entre otras. Una de las actividades que ha despertado un enorme interés es el abordaje por parte de la Enfermería de los pacientes con patología aguda leve que solicitan consultas el mismo día (4,5). La evidencia actual indica que las enfermeras son capaces de dar a los pacientes con patología aguda leve un alto nivel de atención, similar al dado por los médicos de familia (6,7). No se encontraron diferencias importantes entre los pacientes atendidos por ambas profesiones con respecto a la resolución de los síntomas, las recomendaciones para el cuidado secundario, si volvían a consulta hasta dos semanas después por ese motivo y la tasa de prescripción.
Además, las enfermeras dieron una mejor información acerca de la enfermedad en comparación con los médicos (6,8,9) y los pacientes refirieron mayor satisfacción.
A pesar de la evidencia a favor de la función de las enfermeras en proporcionar atención a los pacientes con patología aguda leve que solicitan consulta y atención el mismo día de consulta en AP, la introducción de este nuevo papel de las enfermeras en la práctica ha sido difícil por diferentes razones. La más importante de estas razones incluye tener problemas para hacer frente a legislaciones restrictivas (10), falta de conciencia de la población en general acerca de las habilidades enfermeras, la ya conocida resistencia al cambio, el posicionamiento del colectivo médico y enfermero, la falta de homogeneidad del colectivo de Enfermería y la escasa dotación de enfermeras (ratio enfermeras/médico de 1,4 en España el 2009, por debajo de la media según los datos de la Organización para la Cooperación y el Desarrollo Económico –OCDE-).
Desde 2008, el Institut Català de la Salut (ICS) ha implantado en AP y Cataluña el plan para gestionar la patología aguda por parte de las enfermeras. Los objetivos propuestos en la atención de la patología aguda (11,12) fueron: atender diversos problemas de salud, aportar el valor añadido de los servicios enfermeros a la mejoría del sistema sanitario y ser finalista en aquellos procesos agudos que puedan ser resueltos por las enfermeras, como son una ITU (infección del tracto urinario), como en el presente caso, la odinofagia (4) o una diarrea como en presente caso. Así mismo, este proveedor realizó protocolos consensuados de distintas patologías agudas, incluyendo una aplicación en el programa informático asistencial con los diferentes protocolos y un sistema de registro común para todos los profesionales, mediante el uso de textos prefijados.
Todos los problemas de salud incluyen un algoritmo de actuación (Figura 1).
El objetivo del presente trabajo es dar a conocer la atención de enfermería en este proceso y con ese fin se presenta un caso clínico de una mujer de 30 años de edad, que tiene un cuadro de diarrea.
Caso clínico
Valoración y diagnóstico
Paciente que acudió al CAP por un cuadro de diarrea solicitando una visita urgente al personal de atención al usuario. La visita se remitió a la enfermera de triaje de urgencias. Una vez que la paciente entró en la consulta, esta se presentó como profesional de Enfermería, informándole que se realizaría una valoración general, recopilando la información sanitaria relevante para el abordaje del problema de salud y evaluando la necesidad de la valoración médica. Una vez explicado esto a la paciente se procedió a su anamnesis y a su examen físico.
La paciente era independiente para la satisfacción (IPSN) de las 14 necesidades según Virginia Henderson. Mujer de 30 años de edad, que consultó por diarrea (en este caso se procedió a desarrollar el protocolo de patología aguda: diarrea) (Figura 1). Presentaba los siguientes antecedentes patológicos de relevancia: hemitiroidectomía (2014), cesárea (2013). Sin medicación activa. En la historia clínica no aparecía ninguna alergia conocida. No refería ningún episodio similar de diarrea recientemente.
Manifestó un aumento de la frecuencia de las deposiciones (> 3 veces/día) y de su fluidez, desde hacía 24 horas. Refirió que las heces no tenían presencia de sangre ni pus ni moco. No estaba embarazada ni presentaba ningún factor psicológico ni situación estresante (Figura 1). Convivía con su marido y sus dos hijos y ninguno de ellos presentaba la misma situación.
En la consulta tenía una temperatura de 37,5 ºC, una tensión arterial de 118/64 mmHg y una frecuencia cardiaca de 70 pulsaciones por minuto. No presentaba signos de deshidratación, la exploración era normal, así como la palpación abdominal y en la fosa ilíaca no presentaba dolor. No refería náuseas ni vómitos. No se realizó glicemia capilar ya que no era diabética.
Siguiendo el protocolo se consideró que no había ningún criterio de derivación médica (Figura 1), por lo que se le diagnosticó de diarrea y se procedió a establecer el plan de actuación.
Se estableció el tratamiento siguiendo el protocolo de actuación. Se recomendó e insistió en la rehidratación oral: agua, infusiones, sueros a Tª ambiente.
Así mismo, se aconsejó reincorporar gradualmente los alimentos, reposo relativo. Al tener febrícula se pautó/prescribió paracetamol 500 mg-1g cada 6-8 h, teniendo en cuenta que la paciente no tenía alergias.
Se realizó la prescripción de forma colaborativa haciendo uso del protocolo establecido de diarrea y por delegación en el programa informático. La enfermera llevó a cabo la prescripción del tratamiento, por delegación informática prescribiendo las recetas en nombre del médico.
Una vez explicada la manera de cómo tomar el tratamiento, se informó de los signos de alarma (fiebre > 38 ºC, presencia de sangre, pus o moco en heces, > 5 vómitos en 12 h, signos de deshidratación; Figura 1). Se le facilitó la IT (incapacidad temporal) ya que era necesario, puesto que esa misma noche trabajaba.
Se le dio una hoja donde constaban estas recomendaciones por escrito. Por último, se le remarcaron los signos y los síntomas de alarma para que pudiera identificar otro episodio de diarrea y reconsultar si fuera necesario.
El problema de salud colaborativo e interdisciplinar (14) realizado en este caso fue una diarrea -frecuencia de eliminación- (00013). Así mismo, el principal diagnóstico enfermero (14) efectuado en este caso fue el mantenimiento inefectivo de la salud, también debido a unos conocimientos deficientes respecto a los métodos para tratar y prevenir la diarrea (00099).
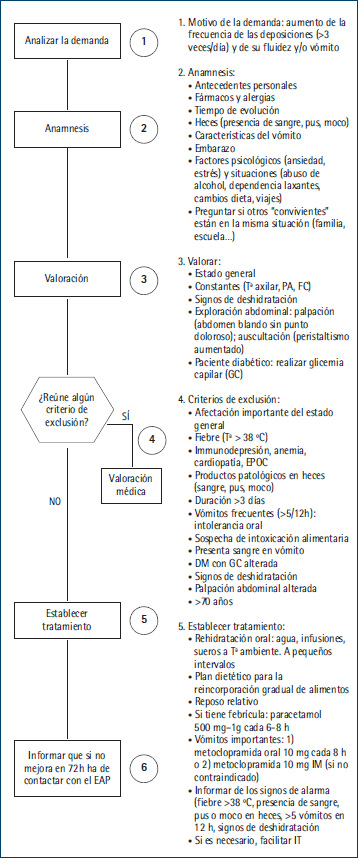
Figura 1. Algoritmo de decisión en la demanda de diarrea (Institut Català de la Salut, 2009).
Planificación de los cuidados
A partir de los diagnósticos enfermeros se desarrolló el plan de cuidados de enfermería, con los criterios de resultado esperados, utilizando la Nurse Outcome Clasification (NOC) (15) (Tabla 1), las intervenciones según la Nursing Intervention Classification (NIC) (16) y las actividades enfermeras prioritarias (Tabla 2):
1. Eliminación intestinal (NOC: 1605). Manejo de la diarrea (NIC: 0460).
2. Hidratación (NOC: 0602). Manejo de líquidos (NIC: 4120). Monitorización de líquidos (NIC: 4130). Se realizó educación para la salud (Figura 1).
3. Conocimiento: dieta prescrita (1802). Asesoramiento nutricional (NIC: 5246). Enseñanza dieta prescrita (NIC: 5614).



Evaluación
Asimismo, la paciente evolucionó satisfactoriamente, siguiendo las recomendaciones, reconociendo conductas asociadas al riesgo de infección y desarrollando estrategias efectivas de control saludable. Se cumplieron los indicadores de resultado asociados a los objetivos que se habían propuesto, ya que el paciente acudió de nuevo al CAP en consulta de enfermería para realizarse un análisis de control.
Discusión e implicaciones para la práctica clínica
La resolución por parte de la enfermera ante un caso de demanda aguda, como es una diarrea, queda demostrada en el presente caso. Este tipo de visita es frecuente en las consultas de AP en Cataluña. Este plan organizativo desarrolla las potencialidades de la profesión aumentando la responsabilidad asumida, bajo su criterio, y un protocolo establecido, diagnostica y prescribe de forma colaborativa (17) un tratamiento farmacológico. A pesar de que está autorizada verbalmente por el médico y delegada informáticamente, este no valora al enfermo, por lo que la enfermera asume la responsabilidad de la prescripción. Este nuevo procedimiento asistencial ha hecho que los colegios profesionales, tanto de médicos como de enfermeras, mostraran su desacuerdo inicialmente (18). La enfermera debe dar un valor añadido a esta atención de un motivo de salud de baja complejidad como el presente caso con un plan de cuidados enfermeros modificando estilos de vida, promoviendo conductas de prevención y control del riesgo, mejorando la autonomía e incluso dando alternativas de cuidado a la medicalización. Este nuevo sistema implica un aumento de las responsabilidades en cuanto al diagnóstico y al tratamiento.
Un estudio de Fabrellas et al. (19,20) analizó la totalidad de pacientes atendidos por las enfermeras de AP en Cataluña por 23 enfermedades preseleccionados (16 motivos en adultos, siete pediátricos) desde marzo de 2009 hasta abril de 2010. Los pacientes fueron vistos por enfermeras entrenadas que siguieron algoritmos predefinidos como en el presente caso (Tabla 1). Si los signos de alarma eran presentes, los pacientes fueron remitidos a un médico de familia. Se realizaron un total de 629.568 consultas, 575.189 en adultos y 54.379 en pacientes pediátricos. La resolución de los casos se logró en un 61% de los adultos y en el 75,6% de los pacientes pediátricos. En los adultos, la tasa de resolución más alta (> 90%) se obtuvo por quemaduras, lesiones de la piel y anticoncepción de emergencia, y el más bajo para las ITU (46,7%), como el presente caso, el dolor de garganta (45,7%), la conjuntivitis (45,5%) y síntomas respiratorios de vías altas (41,4%). En los pacientes pediátricos, las tasas más altas de resolución (> 90%) se obtuvieron para los cólicos estomacales y quemaduras y las más bajas para la tos (36,2%). Solo un 4% de los adultos y un 2,4% de los pacientes pediátricos retornaron a la consulta tras siete días de la primera consulta por la misma razón.
Con estos datos (19,20), y con la experiencia personal, se considera que este sistema de gestión de las urgencias ha agilizado la puerta de entrada a AP, haciendo que la enfermera pueda resolver un número elevado de visitas, no siendo solo la resolución del problema de salud el objetivo de esta atención. Igualmente, es importante la labor de la educación sanitaria a la población, explicando, cuando proceda, que el motivo de la visita no corresponde a una urgencia y que puede esperar a tener una visita programada con el médico de familia. Así mismo, permite incidir en las medidas preventivas y en el seguimiento de las patologías crónicas de forma espontánea. En algunos estudios realizados en otros países (6,7,9), donde la enfermera atiende la demanda urgente en AP, se considera que los pacientes muestran altos niveles de satisfacción con el rol de estos profesionales, pues refieren que les prestan mayor información sobre su problema de salud, disponen de más tiempo por visita y especifican más el tratamiento a seguir, sin hallar diferencias en la prescripción realizada entre los profesionales médicos y los de enfermería (6,7,9). Sin embargo, hay que tener en cuenta que la cualificación de la enfermera en estos países no es la misma que en España, ya que existen niveles profesionales como el de nurse practitioner o “enfermeras de práctica avanzada”, que se alcanzan tras una adecuada formación y años de experiencia profesional. Con la formación adquirida durante la carrera se puede asumir que los profesionales de enfermería tienen las habilidades básicas para poder realizar valoraciones (anamnesis y examen físico) y, en consecuencia, gestionar la patología aguda. A pesar de esto, a nuestro juicio, se debería realizar una formación más exhaustiva sobre el tema, tanto desde la formación pregrado y posgrado como desde la formación continua, ya que realizar la valoración, el diagnóstico y, en algunos casos, la resolución de la visita urgente en 5 min precisa de una gran competencia en la materia. Por otra parte, se debería valorar más detenidamente el marco legal en el que se desarrollan estas funciones, contemplando la prescripción farmacológica que en la práctica diaria se lleva a cabo ya hace tiempo (17). Además, sería necesario realizar estudios de investigación en los que se identificaran y evaluaran la satisfacción, la calidad y la eficiencia de los cuidados prestados por las enfermeras en este nuevo rol asumido y en el resto de las funciones que desempeñan en Atención Primaria. Así mismo, es preciso evaluar tanto la resolución de las enfermeras, similar al estudio de Fabrellas et al. (20), como los porcentajes en las tasas de resolución, si existe retorno a la consulta durante un periodo de siete días y si esto ha mejorado año tras año.
La atención de la patología de baja complejidad por parte de la enfermera ya es una realidad (5). Esta debe entenderla como un escenario ideal dentro de su rol y potencial y no solo atender la agudización ofreciendo un plan de cuidados propio enfermero.
Conclusiones
La atención de problemas de salud de baja complejidad incrementa las responsabilidades y el compromiso de las enfermeras más allá de la educación sanitaria en la AP. La enfermera de AP, mediante algoritmos predefinidos y consensuados, puede resolver de forma efectiva los problemas de salud de baja complejidad. La resolución de motivos de salud de baja complejidad proporciona a las enfermeras un valor añadido.
Financiación
Ninguna.
Conflicto de intereses
Ninguno.
Bibliografía
[1] Rashid C. Benefits and limitations of nurses taking on aspects of the clinical role of doctors in primary care: integrative literature review. J Adv Nurs. 2010; 66(8):1658-70.
[2] Gustafsson S, Vikman I, Sävenstedt S, Martinsson J. Perceptions of needs related to the practice of self-care for minor illness. J Clin Nurs. 2015; 24(21-22):3255-65.
[3] Hagan L, Morin D, Lépine R. Evaluation of telenursing outcomes: satisfaction, self-care practices, and cost savings. Public Health Nurs. 2000; 17(4):305-13.
[4] Hernández-Fabà E, Sanfeliu-Julià C. Atención de la patología aguda de enfermería en atención primaria: caso clínico en la odinofagia. Enferm Clin. 2010; 20(3):197-200.
[5] Lejardi Estévez Y. Enfermeras frente a patología de baja complejidad, de la idea a la realidad. AMF. 2014; 10/3:134-40.
[6] Campbell JL, Britten N, Green C, Holt TA, Lattimer V, Richards SH, et al. The effectiveness and cost-effectiveness of telephone triage of patients requesting same day consultations in general practice: study protocol for a cluster randomised controlled trial comparin nurse-led and GP-led management systems (ESTEEM). Trials. 2013; 4(14):4.
[7] Shum C, Humphreys A, Wheeler D, Cochrane MA, Skoda S, Clement S. Nurse management of patients with minor illnesses in general practice: multicentre, randomised controlled trial. BMJ. 2000; 320(7241):1038-43.
[8] Fabrellas N, Juvé E, Solà M, Aurín E, Berlanga S, Galimany J, et al. A Program of Nurse Management for Unscheduled Consultations of Children With Acute Minor Illnesses in Primary Care.J Nurs Scholarsh. 2015; 47(6):529-35.
[9] Kinnersley P, Anderson E, Parry K, Clement J, Archard L, Turton P, et al. Randomised controlled trial of nurse practitioner versus general practitioner care for patients requesting "same day" consultations in primary care. BMJ. 2000; 320(7241):1043-8.
[10] Ley 29/2006, del 26 de julio, de garantías y uso racional de los medicamentos y productos sanitarios. Boletín Oficial del Estado (BOE), núm. 178, del 27 de julio de 2006.
[11] Laurant M, Reeves D, Hermens R, Braspenning J, Grol R, Sibbald B. Sustitución de médicos por enfermeras en la atención primaria (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2007 número 4. Oxford: Update Software Ltd. (traducida de The Cochrane Library, 2007 issue 4. Chichester (UK): John Willey & Sons, Ltd.).
[12] Direcció de processos, cures i qualitat del Institut Català de la Salut. La infermera familiar i comunitària. Gestió de la demanda. Barcelona: Institut Català de la Salut; 2008.
[13] Jepson RG, Williams G, Craig JC. Cranberries for preventing urinary tract infections. Cochrane Database Syst Rev. 2012; 10:CD001321.
[14] NANDA. Diagnósticos enfermeros: definiciones y clasificación 2012-2014. Madrid: Elsevier; 2013.
[15] Moorhead S, Johnson M, Maas M. Clasificación de resultados de Enfermería (NOC). 5ª ed. Madrid: Elsevier; 2013.
[16] McCloskey J, Bulechek G. Clasificación de intervenciones de Enfermería (NIC). 6ª ed. Madrid: Elsevier; 2013.
[17] Dalfó-Pibernat A. La prescripción enfermera en atención primaria: mayor autonomía e identifdad profesional percibida. Enferm Clin. 2015; 25(2):100-1. Doi: http://dx.doi.org/10.1016/j.enfcli.2014.11.002
[18] Acord del Consell de Col·legis d’Infermeres i Infermers de Catalunya de 19 de juny de 2013, pel qual s’estableixen directrius per a l’exercicici de les actuacions infermeres en l’anomenada “gestió de la demanda” [internet]. DOG. [citado 8 nov 2022] 6412. 8/7/2013. pp. 1-4.
Disponible en: http://www.coib.cat/uploadsBO/Noticia/Documents/DOGC%208.7.2013.%20PUBLICACIó%20RESOLUCIó%20ACORD%20GESTIó%20DE%20LA%20DEMANDA.PDF
[19] Fabrellas N, Sánchez C, Juvé E, Aurin E, Monserrat D, Casanovas E, Urrea M. A program of nurse algorithm-guided care for adult patients with acute minor illnesses in primary care. BMC Fam Pract. 2013; 16:14:61.
[20] Fabrellas N, Vidal A, Amat G, Lejardi Y, del Puig Deulofeu M, Buendia C. Nurse management of "same day" consultation for patients with minor illnesses: results of an extended programme in primary care in Catalonia. J Adv Nurs. 2011; 67(8):1811-6.